Czy spodziewała się pani czwartej fali zachorowań na covid?
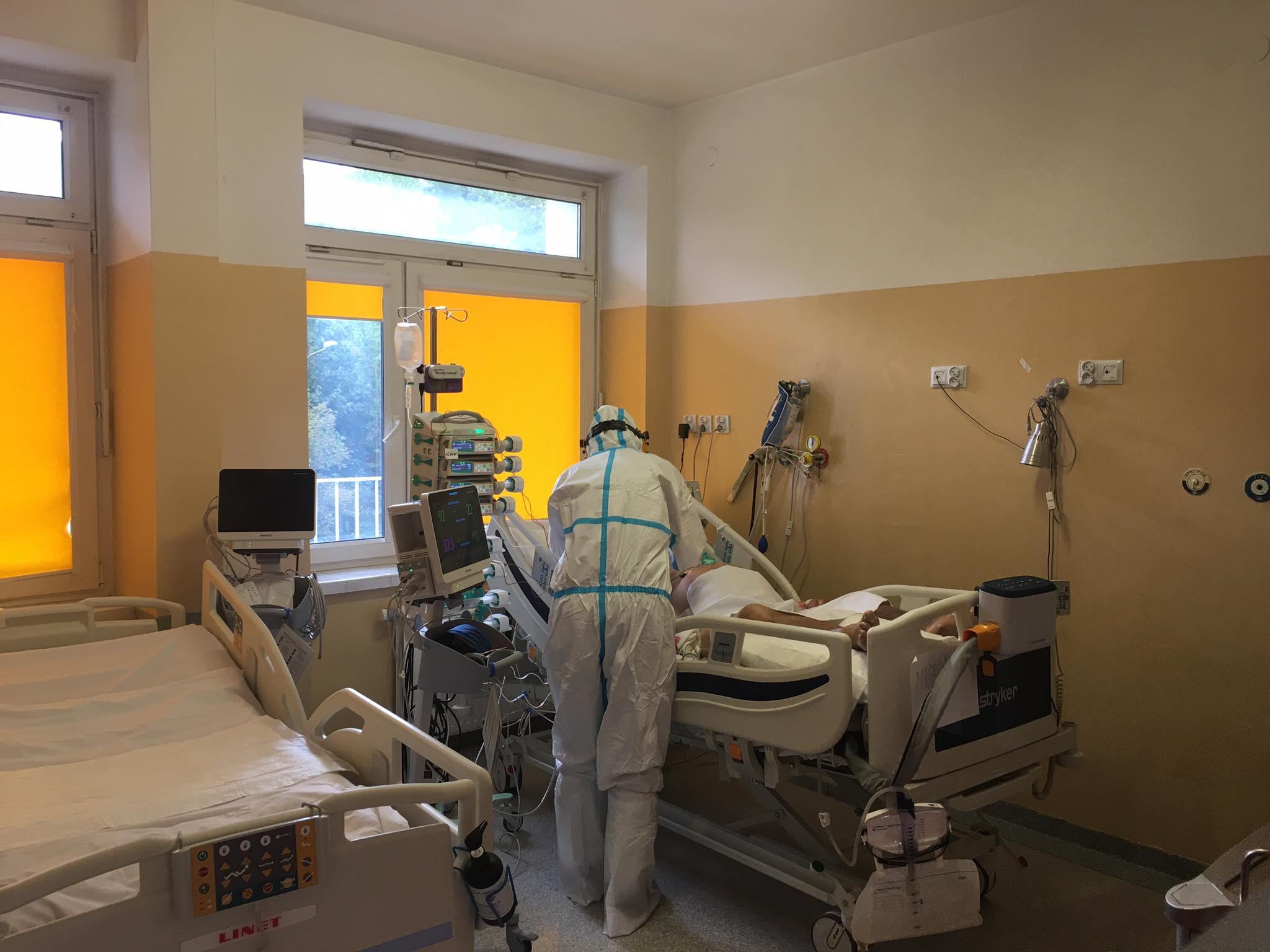
Nie miałam większych wątpliwości, że przy obecnym, niezbyt wysokim poziomie wyszczepienia społeczeństwa znów kolejni pacjenci będą trafiać na mój oddział. Przyszła jesień, ludzie zaczęli spotykać się nie na działkach i spacerach, ale w pomieszczeniach. Dzieci wróciły do szkół i choć same rzadziej chorują, to jednak przenoszą zakażenia. Z tego powodu rośnie z dnia na dzień liczba zachorowań, w tym przebiegów ciężkich. Do naszego oddziału trafiają pacjenci w bardzo ciężkim stanie, u których dominującym objawem jest niewydolność układu oddechowego. Do niedawna byli to głównie ludzie niezaszczepieni, albo zaszczepieni tylko jedną dawką.
Teraz jest inaczej?
Trafiają do nas także chorzy zaszczepieni, ale są to osoby mocno obarczone wieloma dodatkowymi schorzeniami, które same w sobie powodują obniżenie odporności. To pokazuje, że pomimo szczepienia należy zachować dużo ostrożności. Nawet po przyjęciu szczepionki odporność obciążonego chorobowo 80-latka niekoniecznie będzie taka, jak wyjściowo zdrowego i również zaszczepionego 30-latka.
Jaki odsetek pacjentów, podłączonych do respiratora udaje się uratować?
Trudno mi mówić o statystykach, ale wśród chorych którzy wymagali wentylacji mechanicznej będzie to około 10 proc. Ponadto nie każdy, kto jest w bardzo ciężkim stanie kwalifikuje się do przyjęcia i leczenia z użyciem respiratora. Intensywna terapia nie powinna mieć znamion terapii uporczywej - czyli takiej o której wiemy, że nie będzie prowadzić do wyzdrowienia. Niestety nie każdemu da się pomoc. Dysponujemy odpowiednimi protokołami pomagającymi to zobiektywizować.
Jak epidemia zmieniła doświadczenia lekarza-anestezjologa?
Anestezjolog wcześniej już towarzyszył odchodzącym pacjentom, ale covid bije na głowę wszelkie statystyki. To się przekłada na naszą odporność psychiczną. Mamy dosyć patrzenia na ludzi, którzy umierają. Wkładamy w walkę o ich życie całą naszą wiedzę, mnóstwo pracy, a to i tak nie przynosi wielkiego efektu.
Jesteście ostatnimi, których ludzie ci widzą w swoim życiu...
Jeśli są przytomni, to rzeczywiście jesteśmy ostatnimi osobami, z którymi mają logiczny kontakt przed intubacją…
Co mówią?
Różne rzeczy. I muszę przyznać, że bardzo jesteśmy obciążeni historiami umierających pacjentów.. Nawet jeśli próbujemy się odciąć, ich słowa w nas zostają. Takie jak: - Niech pani powie mężowi, że go kocham. Albo lekarz przekazuje żonie, że mąż zmarł i słyszy w tle głos dziecka: - Mamusiu, dzwonisz do tatusia?
Mówimy o młodych pacjentach?
Był czas, gdy na nasz oddział trafiło kilku młodych mężczyzn, w sile wieku - od trzydzieści plus po czterdzieści plus. Mieli żony, małe dzieci. I chyba żaden z nich nie przeżył. Staramy się, by nasze telefony do rodziny nie były tak bezduszne, ale z drugiej strony nie można każdej śmierci przeżywać z rodziną od nowa. Zresztą rodziny często są nam wdzięczne za te rozmowy. Po śmierci pewnego młodego pacjenta rodzina napisała na Facebooku podziękowania dla kolegi-lekarza za to, że był z nimi w tej trudnej chwili, objaśniał, tłumaczył, wspierał. Myślę, że ma to niebagatelne znaczenie w sytuacji, gdy jesteśmy jedynym łącznikiem między chorym, a jego bliskimi.
Wypełniacie prośby tych, którzy odchodzą?
Oczywiście, że tak. Z takimi prośbami zwracają się także do nas rodziny, które nie mogą odwiedzić chorych, będących na wysokoprzepływowej tlenoterapii i nie mających sił do rozmowy. Proszono mnie np. bym przekazała pacjentowi w śpiączce, że bliscy się modlą za niego.
Rodziny nie mogą wejść na oddział, by się pożegnać?
Nie ma takiej możliwości. To też jest trudne dla nas. Dlatego staramy się bliskim bardzo dużo mówić o naszych planach, o tym jakie formy leczenia zamierzamy zastosować. I o tym, jaka jest sytuacja. Najtrudniej jest mówić, że u taty nic się nie zmieniło, nadal jest w stanie bardzo ciężkim i rokowanie jest bardzo złe.
Skąd macie na to siły?
Nierzadko się nad tym zastanawiałam. Czwarta fala epidemii dopiero się rozkręca, ale pamiętam, jak podczas poprzedniej fali przez całą dobę miałam swój oddział pełny, odbierałam telefony z innych szpitali z prośbą o przyjęcie, biegałam na konsultacje po innych oddziałach Próbowałam tam - bo u nas nie było już miejsca - wdrażać różne inne techniki leczenia, np. wentylacje nieinwazyjną. Zdarzyło mi się, że dopiero pod koniec dnia zorientowałam się, że nic nie wypiłam. Nie było na to czasu. Reanimacja za reanimacją, konsultacja za konsultacją.
To pokazuje, że w całej Polsce, brakuje nam personelu medycznego. Nie raz już słyszałam stwierdzenie, że łóżka nie leczą.
Sprzętu nam nie brakuje. Brak fachowego czynnika ludzkiego.
Pamięta pani swoich pacjentów?
Niektórych tak. Jeden z nich był na wysokoprzepływowym tlenie. Kiedy tylko mogłam, przychodziłam do niego porozmawiać. Pewnego dnia zauważyłam, że nie był w stanie pokroić sobie kotleta. Każdy ruch sprawiał mu trudność, tacka szpitalna zsuwała się, w dodatku dostał plastikowe sztućce. Wyjęłam więc skalpel, kroiłam mu ten kotlet i patrzyłam, jak je kawałek po kawałku.
Wyszedł ze szpitala?
Tak. I namalował dla mnie obraz. Są na nim kamienie brukowe. Może to przypadek, ale płuca zaatakowane koronawirusem przypominają kostkę brukową. Takie drobiazgi gdzieś w pamięci zostają.
Jak sobie z radzicie z walką, w której przegrywacie jeden do dziesięciu?
Różnie. Kiedy o tym mówię, bywa, że trochę się głos łamie. Mobilizuje nas to jednak do walki... Sprawia, że wykorzystujemy wszelkie dostępne siły i środki by zwiększyć szanse na wyzdrowienie. Dyżury w szczycie każdej fali były ekstremalnie ciężkie. Nie wypoczywamy, przez co mamy coraz mniej potrzebnej siły. Musimy jednak zachować równowagę, w końcu mamy swoje rodziny, bliskich i nie możemy tego całego żalu, rozczarowania trzymać ciągle w sobie. Ale i tak jest trudno.
Może przydałaby się wam pomoc psychologiczna?
Powinno to być wręcz obligatoryjne i każdy musiałby taką sesję przejść. Ciężko się mierzyć z tak dużą śmiertelnością i nieskutecznością leczenia, w które wkładamy mnóstwo wysiłku. Z żalem i rozczarowaniem. Często gonimy własny ogon i to, co się na takich oddziałach dzieje, jest często proszeniem się o wypalenie zawodowe. Najgorszy jest brak skuteczności swojej pracy. Ekstremalnie rzadko można wskazać człowieka, który zdrowy i silny wychodzi od nas do domu. Nawet ci, którzy opuszczają szpital, nie są zdrowi i silni. Są chorobą zniszczeni, zmarnowani, mają zaniki mięśniowe, uszkodzenia w płucach. Bo COVID, nawet wyleczony, zostawia zawsze ślad.
Czy teraz, przy codziennym wzroście nowych zachorowań, sytuacja może się powtórzyć?
Chciałabym powiedzieć, że nie, ale nie mam takiej pewności. Nikt nie chce zmniejszyć liczby planowych zabiegów, ale trzeba będzie przesuwać personel na oddziały covidowe, gdzie także pacjenci potrzebują pilnej i nieplanowej pomocy. Mogą znów nas czekać trudne dni.
.png)

























Napisz komentarz
Komentarze